O vírus do herpes zoster (HZV), também chamado vírus varicela zoster (VZV) ou herpes vírus humano – 3 (HHV-3), é um agente altamente contagioso que contém um capsídeo icosaédrico, envelopado, e cujo material genético é uma dupla fita de DNA. Esse vírus tipicamente causa dois tipos de doença: a varicela e o herpes zoster (HZ).
A varicela ocorre primordialmente durante a infância, é altamente contagiosa, transmitida pelo ar e leva a um quadro de lesões cutâneas características. No contexto da infecção primária, o vírus entra no organismo por meio do trato respiratório superior, se prolifera nos tecidos linfoides da faringe e então se espalha pela pele do hospedeiro causando a varicela.
Logo após a infecção primária, o vírus migra da pele para um grupo de neurônios ganglionares sensoriais dos ramos do nervo trigêmeo ou da cadeia dorsal no indivíduo hospedeiro, onde se aloja e atinge um estágio de latência. Nesse momento, o DNA viral se insere no DNA das células do hospedeiro. Esporadicamente pode ocorrer reativação espontânea ou por meio de gatilhos específicos levando a um quadro de lesões cutâneas vesiculares com base hiperemiada, muito dolorosas e que são delimitadas pelo dermátomo que foi acometido pelo vírus durante seu período de latência.
A incidência de reativação da infecção pelo HZV é de aproximadamente 3,0 – 3,5 a cada 1000 pessoas por ano. É uma condição rara em indivíduos jovens e imunocompetentes, sendo mais frequente em idosos, principalmente após os 70 anos de idade, quando a incidência aumenta bruscamente para 10 casos a cada 1000 pessoas por ano. Estima-se que aos 85 anos, pelo menos 50% dos indivíduos terá um quadro de HZ.
Indivíduos imunocomprometidos também são mais frequentemente acometidos pelo HZ, principalmente aqueles com prejuízo da imunidade mediada por células, seja por alguma condição nosológica, drogas ou radioterapia. A incidência de HZ é maior em indivíduos que convivem com HIV/AIDS, transplantados, e aqueles com algum tipo de malignidade, principalmente as hematológicas.
Alguns artigos postulam que a reativação do vírus pode ocorrer por cirurgias ou qualquer tipo de trauma que lesione os axônios de neurônios contendo o vírus latente. Na tentativa de reparar a lesão ocorre aumento da atividade de replicação do DNA do hospedeiro e, consequentemente, do vírus. Em idosos acima de 65 anos, ocorre perda progressiva do controle regulatório de linfócitos T, que seriam responsáveis pelo controle da infecção, tornando-os assim, menos responsivos e menos eficientes no controle de uma possível viremia. Outra teoria para reativação viral relaciona-se ao processo de apoptose que ocorre em células senescentes infectadas pelo vírus, porém ainda há pouca evidência que confirme essa hipótese.
A apresentação clínica do HZ varia desde quadros muito leves ou mesmo assintomáticos até aqueles dramáticos que cursam com perda de visão e da qualidade de vida. Acredita-se que isso ocorra por diversos fatores como, por exemplo, virulência da cepa causadora da infecção, viremia e resistência do hospedeiro.
Manifestações clínicas do herpes zoster
O herpes zoster ocular ocorre em 3 fases: aguda, crônica e reativação. Entretanto, a maioria dos pacientes apresenta uma fase prodômica com cefaleia, mal-estar, febre, sensação de parestesia, prurido, dor em queimação, olho vermelho, linfonodomegalia e em alguns casos sintomas semelhantes a um resfriado, e que precedem em aproximadamente sete dias o aparecimento das lesões cutâneas.
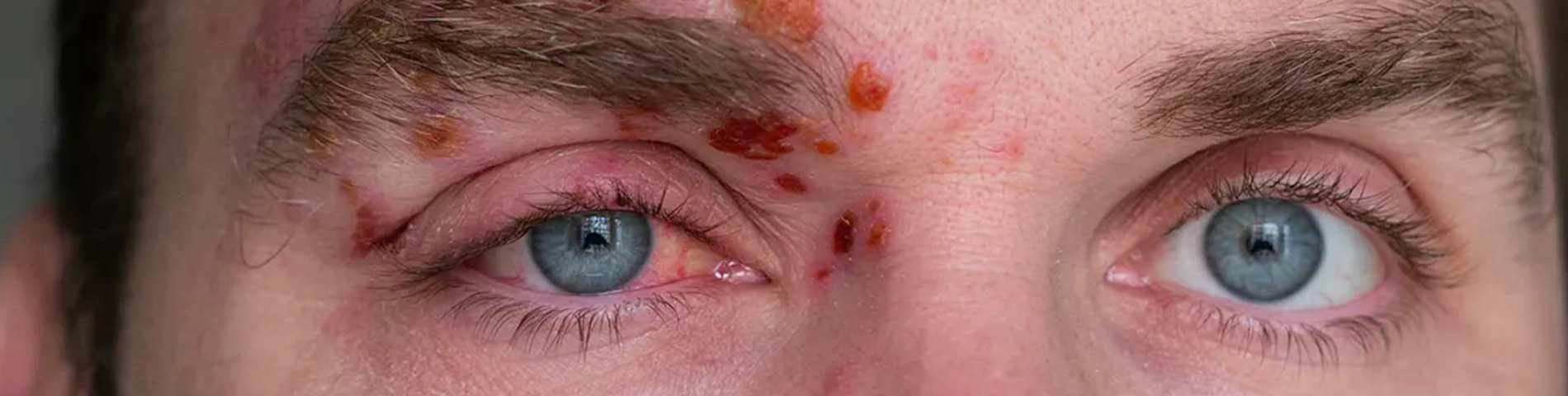
As lesões na pele apresentam-se como vesículas agrupadas com base hiperemiada que evoluem para crostas; são unilaterais e limitadas a um ou dois dermátomos adjacentes. Os dermátomos mais frequentemente acometidos pelo HZ são T3, S3 e V1, o primeiro ramo do nervo trigêmeo e que está relacionado ao HZ oftálmico (figura 1).
Figura 1: Herpes zoster em topografia de ramo V1 do nervo trigêmeo. (Fonte: https://commons.wikimedia.org/wiki/File:Day05_shingles_or_Herpes_Zoster_Virus_attacking_forehead_and_eye.jpg#/media/Fi
Lesões na ponta do nariz (Sinal de Hutchinson) estão relacionadas ao acometimento do nervo nasociliar, sendo um sinal altamente preditivo de acometimento ocular. Cerca de 75% dos pacientes com sinal de Hutchinson apresentam algum tipo de envolvimento oftalmológico (Figura 2).
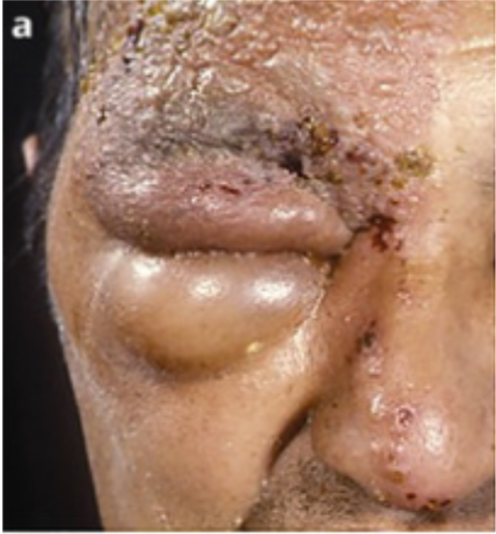
Figura 2: Sinal de Hutchinson com lesões pelo HZV na ponta do nariz. Modificado de Stephen Tuft (https://www.flickr.com/photos/communityeyehealth/49724079237)
A infecção ocular pelo vírus varicela zoster pode causar ampla variedade de sinais e sintomas, com gravidade também variável. Quando acomete a conjuntiva, pode levar a resposta folicular, membranosa ou pseudomembranosa, cursando com edema, hiperemia e petéquias conjuntivais. Esses sintomas podem durar em média sete dias e acometer tanto conjuntiva bulbar quanto tarsal.
Aproximadamente 65% dos pacientes poderão apresentar envolvimento corneano que varia desde ceratite punctata, infiltrados estromais anteriores, placas mucoides corneanas, ceratite disciforme, ceratite neurotrófica, e até a presença de pseudodendritos. O primeiro achado corneano é a ceratite epitelial punctata que aparece como lesões puntiformes, múltiplas que coram com rosa bengala ou fluoresceína. Essas lesões contém partículas virais e progridem para a formação dos pseudodendritos após quatro a seis dias. Os pseudodendritos causados pelo HZV apresentam padrão semelhante a medusas, porém com extremidades afiladas, dado que os diferenciam das
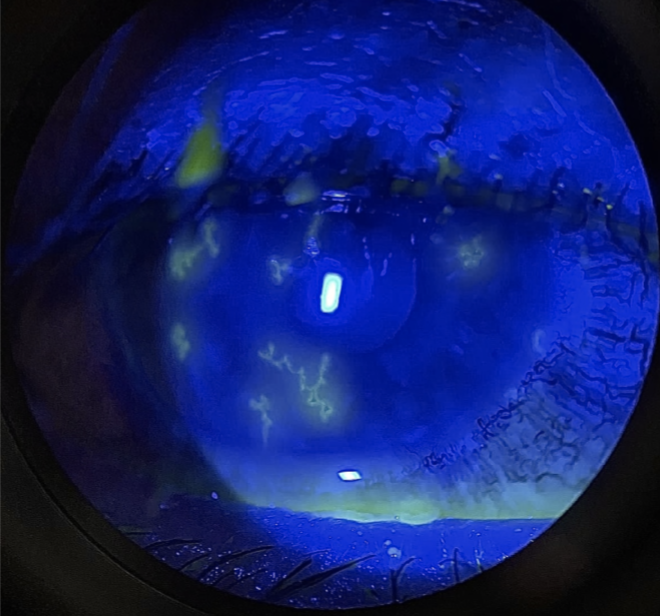
Figura 3: ceratite por herpes simplex (imagem de acervo pessoal) infeções pelo vírus herpes simplex, cujos dendritos apresentam extremidades em bulbo (figura 3).
A ceratite estromal anterior é caracterizada por múltiplos infiltrados granulares finos localizados no estroma anterior, são resultado de interações antígeno-anticorpo e ocorrem cerca de duas semanas após o início do quadro clínico podendo apresentar curso prolongado por meses. Já a ceratite estromal posterior é considerada uma manifestação tardia, incomum e que se desenvolve três a quatro meses após o insulto inicial. Acomete todos os níveis do estroma e caracteriza-se por infiltrados periféricos envoltos por um anel imunológico; além disso, há presença de edema estromal importante com inflamação da câmara anterior. Sem tratamento adequado à base de corticosteroides tópicos, o dano tecidual continua levando a um processo destrutivo crônico que resulta em neovascularização, cicatrizes, úlceras e depósitos de lipídios na córnea.
A inflamação nesses quadros pode levar ao aumento da pressão intraocular (PIO) de difícil controle. Deve-se lembrar que nesses casos, não é indicado o uso de análogos de prostaglandina pois podem aumentar a inflamação.
Uma das características da infecção pelo VZV é a redução da sensibilidade corneana relacionada ao acometimento de terminais nervosos sensitivos, podendo culminar em quadros dramáticos e graves de ceratopatia neurotrófica, que decorre do trauma mecânico, redução da formação de lágrima e retardo na re-epitelização. Esses quadros podem evoluir com afinamento e até mesmo perfuração corneana se não tratados precocemente. A ceratite estromal por HZ pode ainda estar relacionada a episclerite e esclerite, sendo essa última mais grave e rara.
Durante a infecção pelo HZV também pode ocorrer uveíte anterior que geralmente é unilateral, aguda, hipertensiva e associada a atrofias setoriais da íris. O curso da uveíte pode ser prolongado e até mesmo levar a um quadro de glaucoma, que é uma complicação frequente.
O VZV é considerado a causa da maioria das síndromes de necrose aguda de retina (comumente conhecida pela sigla ARN- Acute Retinal Necrosis) e de necrose progressiva da retina externa (PORN – Progressive
Outer Retinal Necrosis), sendo essa última mais grave e comumente encontrada em pacientes imunocomprometidos. Os pacientes com ARN ou PORN apresentam lesões necróticas na retina que progridem rapidamente e geralmente são resistentes ao clássico tratamento com aciclovir. O prognóstico visual é reservado e aproximadamente 67% dos pacientes apresentam acuidade visual final sem percepção luminosa. Estudos revelam que a melhor combinação para o tratamento de ARN e PORN é a associação de aciclovir sistêmico e ganciclovir e foscarnet intraocular.
? Aproveite para ler: Como melhorar a visão? Checklist Fácil com 12 passos
Complicações
As complicações relacionadas ao HZ podem ser divididas em cutâneas, viscerais, neurológicas ou oculares, já descritas. Dentre as cutâneas, a mais comum é a infecção secundária por Staphylococcus aureus ou Streptococcus pyogenes.
Os pacientes podem apresentar ainda a chamada neuralgia pós-herpética (NPH), complicação neurológica relativamente comum. A NPH acomete 20% dos pacientes com HZ, sendo definida como dor que permanece após o desaparecimento do rash cutâneo, geralmente durando 90 dias ou mais. O risco de desenvolver NPH aumenta com a idade.
Com exceção da NPH, as outras complicações neurológicas são raras, podem ser agudas ou crônicas e incluem encefalite, mielite, meningite asséptica, disfunções autonômicas, neuropatias motoras e paralisias de nervos cranianos.
Tratamento
As drogas antivirais são altamente eficazes no tratamento e controle tanto da duração quanto da gravidade do quadro. Pacientes com quadros não-complicados podem ser adequadamente tratados com aciclovir 800mg cinco vezes ao dia por sete a dez dias. Estudos indicam que o melhor momento para se começar a terapia antiviral é durante a fase prodrômica ou nos primeiros três dias após o aparecimento das lesões, e que isso pode reduzir as chances de desenvolver ceratite estromal, uveíte e NPH. O valaciclovir é uma pró-droga que rapidamente é metabolizada em aciclovir, apresentando maior biodisponibilidade e devendo ser ministrada na dose de 3g/dia por sete dias. Outra droga menos utilizada porém igualmente eficaz é o famciclovir, administrado na dosagem de 500mg três vezes ao dia por sete dias.
O aciclovir intravenoso é recomendado para tratamento de paciente com ARN, PORN, uveíte posterior não-necrosante ou panuveíte, além dos casos de gestantes com infecções por HZ. Quando a doença é progressiva e grave apesar da terapia com aciclovir venoso, pode-se associar ganciclovir ou foscarnet intravítreo na dose de 2mg/0,1ml.
O ganciclovir e o famciclovir são preferíveis no tratamento do HZ devido à superioridade farmacocinética e comodidade posológica em relação ao aciclovir. Entretanto, no contexto da saúde pública do Brasil o aciclovir é amplamente utilizado pois é fornecido gratuitamente em unidades de saúde.
Os corticosteroides são indicados como adjuvantes no tratamento da infecção pelo HZV, e estudos revelam que seu uso auxilia no controle da dor neuropática após a infecção. A droga de escolha é a prednisona com dose entre 20-60mg/dia. A analgesia deve ser individualizada de acordo com o grau da dor, comorbidades prévias do paciente e interações medicamentosas, e o arsenal de drogas inclui os antidepressivos tricíclicos, gabapentina, pregabalina, opioides, lidocaína tópica ou combinações dessas medicações. A gabapentina e a pregabalina atuam de modo muito eficaz no controle da NPH melhorando consideravelmente a qualidade de vida dos pacientes.
VACINAÇÃO CONTRA HZ
A Zostavax® (Merck) é uma vacina de vírus vivo atenuado que utiliza a cepa Oka e comprovadamente atua prevenindo o herpes zoster oftálmico. Seu uso é seguro, entretanto, alguns estudos mostram que sua eficácia diminui consideravelmente após 5 anos.
Essa vacina foi avaliada no estudo “The Shingles Prevention Study Group”, em que foram acompanhados indivíduos por 3 anos após vacinação e revelou que a incidência de HZ foi 51% menor no grupo vacinado em relação ao grupo controle, e também que a incidência de dor crônica após episódio de HZ foi menor no grupo vacinado. As outras vacinas como Varivax® e ProQuad® (Merck) contém títulos menores de vírus atenuados, não sendo indicadas para profilaxia para HZ.
A vacina é indicada para pacientes com 60 anos ou mais e pode ser utilizada em indivíduos com ou sem história de doença prévia por HZ.
CONCLUSÃO
O vírus varicela zoster encontra-se amplamente disseminado na população e está relacionado a diversas manifestações clínicas, inclusive o herpes zoster oftálmico que é uma grande causa de morbidade e perda de visão, principalmente na população idosa. Ainda há muitas lacunas no conhecimento sobre como vírus atua nas células do hospedeiro e quais os mecanismos relacionados a recidivas e à lesão celular. Sendo assim, para diminuir a chance de complicações nos indivíduos acometidos é mandatório o diagnóstico e tratamento precoces.
Referências bibliográficas
1) Kalogeropoulos CD et al., Eye and Periocular Skin Involvement in Herpes Zoster Infection. Med Hypothesis Discov Innov Ophthalmol. 2015;4(4)
2) Marsh RJ. Herpes zoster ophthalmicus. J R Soc Med. 1997 Dec;90(12):670-4.
3) Marsh RJ. Ophthalmic zoster. Br J Ophthalmol. 1992 Apr;76(4):244-5.
4) Opstelten W, Zaal MJ. Managing ophthalmic herpes zoster in primary care. BMJ. 2005 Jul 16;331(7509):147-51
5) Goddard R. The reawakening of a sleeping little giant. Emerg Med J. 2005 May;22(5):384-6